麻醉安全与质控;张淼, 张野, 胡宪文, 李锐, 贾建霞
2019-11-04 17:28阅读 3252
【摘要】目的评价以产科护士和麻醉科护士为基础, 麻醉医生为督导, 产科医生共同参与的多学科合作疼痛管理模式对剖宫产患者疼痛管理的效果。方法选取我院2019年5~6月择期行剖宫产手术的患者354例为研究对象, 随机分为干预组(n=178) 和对照组(n=176), 最终350例患者完成研究, 其中干预组176例, 对照组174。干预组给予以产科护士和麻醉科护士为基础, 麻醉医生为督导, 产科医生共同参与的多学科合作疼痛管理模式; 对照组由产科护士和产科医生实施术后镇痛管理。比较2组患者术后镇痛效果、术后生理功能恢复情况及患者对术后疼痛管理效果的满意度。同时评价多学科合作疼痛管理模式对产科护士疼痛知识和态度的影响。结果干预组患者在术后疼痛评分、术后疼痛NRS评分最大值、最大疼痛评分持续时间及疼痛评分>3分的持续时间上均低于对照组(P<0.05); 干预组患者在首次下床活动时间低于对照组(P<0.05); 干预组患者术后48 h内睡眠时间长于对照组(P<0.05); 干预组患者的术后镇痛效果满意度优于对照组(P<0.05); 开展多学科合作疼痛管理模式后, 产科护士疼痛管理知识和态度水平高于实施前(P<0.05)。结论以产科护士和麻醉科护士为基础, 麻醉医生为督导, 产科医生共同参与的多学科合作疼痛管理模式有效地降低了剖宫产患者术后疼痛水平, 有利于患者生理功能的恢复, 提高了患者对术后镇痛效果的满意度, 同时提升了产科护士的疼痛管理水平。
【关键词】多学科合作; 疼痛; 剖宫产; 急性疼痛服务
疼痛是一种令人不快的情绪感受, 伴随着现有的或潜在的组织损伤, 术后疼痛是一种最常见也最需紧急处理的疼痛类型。Weiran等[1]调查发现, 91.4%的患者在术后出现了中重度水平的疼痛症状。术后疼痛给患者带来身心上的痛苦, 严重的疼痛可直接影响疾病的发展和转归。尽管近年来疼痛机制得到不断深入的研究, 许多高科技镇痛技术和高效镇痛药物不断应用于临床, 但术后疼痛管理效果仍不理想[1-2]。其中, 镇痛药物和治疗方法未能得到正确使用和有效管理是导致术后镇痛效果不佳的关键因素[3]。而建立有效的疼痛服务组织是解决术后镇痛效果不良的重要途径。多学科综合治疗(multidisciplinary treatment, MDT)模式是多位专家共同参与的一种有制度、有要求、有专人主持和负责的组织, 需要定时间、定地点、定专家的开展日常例行工作[4]。MDT已逐渐受到关注并不断得到应用。在疼痛管理上, MDT主要应用于慢性疼痛的管理[5-6], 对于术后急性疼痛管理的研究尚未见报道。本研究建立了以麻醉医生为督导, 产科医生、产科护士和麻醉科护士共同参与的多学科合作疼痛管理模式, 并将其应用于剖宫产患者的疼痛管理中且效果良好。
1 资料和方法
1.1 一般资料
本研究经安徽医科大学第二附属医院伦理委员会批准, 获得患者及其家属的知情同意。选取我院2019年5~6月择期行剖宫产手术的患者354例为研究对象。按照手术先后顺序结合随机数字表随机分为干预组(n=178)和对照组(n=176)。其中有4例患者因术中出血较多、循环不稳定送至重症监护病房(ICU)继续监护, 不能完成本次研究。最终350例患者完成研究, 干预组176例, 对照组174。纳入标准: (1)孕周≥37周;(2)择期行剖宫产手术; (3)文化水平在初中及以上; (4)年龄≥18岁; (5)接受术后静脉镇痛泵治疗, 镇痛泵配置方法为舒芬太尼1.5 μg/(kg·d)+格拉司琼2 mg; (6)知情同意, 愿意参加本次研究者。排除标准: (1)存在慢性疼痛病史; (2)合并高血压、糖尿病及严重心血管疾病病史; (3)合并出凝血功能障碍或严重肝、肾疾病者; (4)有精神疾病或认知障碍者。
1.2 方法
1.2.1 对照组对照组采用传统的急性疼痛服务模式。由产科护士和产科医生实施术后镇痛管理。产科护士按照护理常规做好患者术后疼痛评估和记录。指导剖宫产患者采用疼痛数字评分工具(NRS)进行术后疼痛水平的评估, 当评分>3分时, 由产科护士向产科医生汇报, 产科医生根据患者情况给予双氯芬酸钠盐酸利多卡因、杜冷丁等药物处理。
1.2.2 干预组
1.2.2.1 多学科合作疼痛管理组织的建立建立以产科护士和麻醉科护士为基础, 麻醉医生为督导, 产科医生共同参与的多学科合作疼痛管理组织。选取1名具有副主任医师职称的麻醉科医生作为多学科疼痛管理组织的组长, 其余成员包括4名麻醉科主治医师、4名产科主治医师、4名麻醉科护士及10名产科护士。
1.2.2.2 多学科合作疼痛管理组织的培训由多学科合作疼痛管理组织的组长对小组的成员进行疼痛管理知识的培训, 内容包括疼痛的评估、疼痛的认知、疼痛的管理方法(包括非药物镇痛方法和药物镇痛方法)、常见镇痛药物副作用的观察和处理及多学科合作疼痛管理组织中成员的职责等。
1.2.2.3 多学科合作疼痛管理模式的实施多学科合作疼痛管理贯穿于剖宫产手术患者围术期, 具体措施包括术前1 d、术中和术后3 d。术前1 d: 术前1 d 由麻醉科护士对干预组的患者进行访视。向患者进行疼痛管理相关知识的培训, 着重强调疼痛对机体的影响、疼痛的评估方法、疼痛的正确认知、疼痛的管理方法(包括非药物镇痛方法和药物镇痛方法)及患者自控镇痛(PCA)等方面的知识。改变患者对疼痛控制及止痛药物的错误认知和态度, 让其认识到患者有对自身疼痛进行自我评估以及接受治疗的权利。评价患者疼痛管理相关知识的掌握程度, 并对患者模糊的问题或存在的疑问进行强化教育。另外, 指导患者亲自操作PCA自控镇痛泵, 使其掌握操作程序。制定《剖宫产术后疼痛自我管理手册》, 并向患者及其家属发放, 指导其使用。该手册主要涉及术后疼痛的概念、疼痛对机体的影响、疼痛的评估方法、引起术后疼痛的原因、常用术后镇痛方法和药物、提高术后镇痛效果的方法及患者PCA疼痛自控管理等方面信息。术中: 麻醉医生根据患者术前评估结果采用全身麻醉或硬膜外麻醉, 术后给予超声引导下腹横肌平面神经阻滞。产科医生采用盐酸罗哌卡因注射液对每位患者手术切口进行局部浸润麻醉辅助镇痛。术后: 患者返回病区后, 由产科护士指导患者采用NRS对术后疼痛水平进行评估。如NRS评分<3分, 护士指导患者进行非药物镇痛, 例如播放舒缓音乐转移患者注意力, 教授患者渐进式肌肉放松以缓解疼痛。如NRS评分>3分, 由护士报告多学科合作疼痛管理组的产科医生, 并由其联系多学科合作疼痛管理组麻醉医生, 并在麻醉医生指导下采用帕瑞昔布钠注射液、纳布啡注射液、曲马多或杜冷丁对患者进行术后镇痛。术后3 d: 多学科合作疼痛管理组成员每日查房一次, 及时评价术后镇痛管理的安全性和有效性, 对镇痛效果不佳者必要时调整镇痛管理方案; 了解患者术后疼痛自我管理存在的问题, 及时给予专业支持。
1.3 观察指标
1.3.1 患者方面(1)术后72 h疼痛管理效果: 返回病房的72 h内, 每4 h记录一次患者的NRS评分情况。比较2组患者术后疼痛评分、术后疼痛NRS评分最大值、最大疼痛评分持续时间及疼痛评分>3分的持续时间; (2)患者术后生理功能恢复: 比较2组患者术后生理功能恢复情况, 评价指标包括首次下床活动时间和术后48 h内睡眠时长; (3)术后镇痛效果的满意度: 选择“非常满意、满意、比较满意、一般、不满意”对2组患者术后镇痛效果的满意度进行评价。
1.3.2 护士方面分别在开展多学科合作疼痛管理模式前后, 采用中文版疼痛管理知识和态度(KASRP)问卷[7]对产科病区30名护士进行疼痛管理知识和态度水平调查。该问卷由40个题目组成, 内容包括疼痛的评估、疼痛的处理、疼痛用药原则及案例分析等方面, 有是非题(22个)、选择题(14个)和案例分析(4个) 3种题型, 每题1分, 总分40分, 得分越高, 说明疼痛知识和态度水平越高。本研究中疼痛管理知识和态度(2008)中文版问卷Cronbach’s α系数为0.827。
1.4 统计学处理
采用EpiData3.1软件建立数据库, 并采用双人录入, 应用SPSS 17.0软件进行数据统计分析。符合正态分布的计量资料采用 x±s表示, 不符合正态分布采用中位数及四分位数间距表示。两组患者术后疼痛水平、生理功能恢复情况指标的比较, 符合正态分布采用两独立样本t检验, 不符合正态分布采用秩和检验; 2组患者对术后镇痛效果满意度的比较采用秩和检验; 产科护士疼痛管理水平前后比较采用配对设计的t检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者一般情况比较
两组患者在年龄、手术时长、麻醉方式及文化程度方面比较, 差异无统计学意义(P>0.05, 表1), 具有可比性。
表1 两组患者一般情况比较 (x±s)

2.2 组患者术后72 h疼痛管理效果比较
干预组患者在术后疼痛评分、术后疼痛NRS评分最大值、最大疼痛评分持续时间及疼痛评分>3分的持续时间上均低于对照组, 差异具有统计学意义(P<0.05, 表2)。
表2 两组患者术后72 h疼痛管理效果比较 (x±s)

2.3 两组患者术后生理功能恢复情况的比较
干预组患者首次下床活动时间低于对照组, 在术后48 h内睡眠时间高于对照组, 差异均有统计学意义(P<0.05, 表3)。
表3 两组患者术后生理功能恢复情况比较 (x±s)

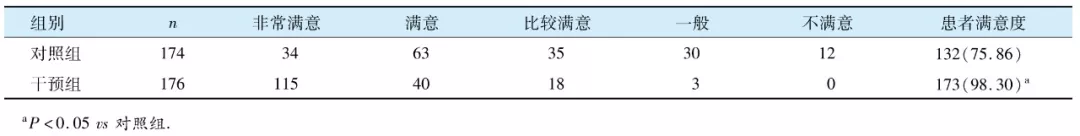
2.4 两组患者对术后镇痛效果满意度的比较
干预组患者术后镇痛效果满意度评价优于对照组, 差异有统计学意义(P<0.05, 表4)。
表4 两组患者对术后镇痛效果满意度比较 [n(%)]
2.5 多学科合作疼痛管理模式前后, 产科护士疼痛管理水平比较
开展多学科合作疼痛管理模式后, 产科护士疼痛管理知识和态度水平高于实施前, 差异有统计学意义(P<0.05, 表5)。
表5 实施多学科合作前后产科护士疼痛管理水平比较(n=30, x±s)

3 讨论
以护士为基础、以麻醉医生为指导的急性疼痛服务模式被认为是目前较好的术后疼痛管理模式[8]。但是麻醉医生人力不足严重影响了手术患者术后镇痛全面有效的实施; 同时, 麻醉医生与病区护士工作的合作协调存在一定困难[9]。本研究在借鉴急性疼痛服务模式基础上, 建立以产科护士和麻醉科护士为基础, 麻醉医生为督导, 产科医生共同参与的多学科合作疼痛管理模式。多学科合作疼痛管理模式中, 麻醉科护士积极开展术前访视, 对患者进行疼痛管理相关知识的培训; 麻醉医生术中开展多模式镇痛, 积极指导产科医生规范术后中重度疼痛管理; 产科医生术中参与多模式镇痛, 术后在麻醉医生指导下科学开展镇痛管理; 产科护士准确评估患者疼痛, 并开展非药物镇痛管理。多学科合作疼痛管理模式充分发挥麻醉科、外科和护理团队三方的学科资源, 并将疼痛管理贯穿于剖宫产患者围术期, 全程为患者提供有效的术后镇痛。此外, 多学科合作疼痛管理组织在关注组织成员培训的同时, 重视剖宫产患者疼痛知识的教育。以往研究表明, 镇痛知识教育是提高患者术后镇痛效果的重要途径, 它可提高患者对镇痛的正确认知度, 提高患者对术后镇痛的接受度, 改善患者术后镇痛的需求, 提高术后镇痛的质量[10-11]。多学科合作疼痛管理结合规范化镇痛教育提高了患者术后镇痛的接受程度, 使其主动配合医护人员治疗, 从而缩短了下床活动的时间, 促进了睡眠, 利于患者生理功能的恢复[12]。
本研究结果显示, 多学科合作疼痛管理模式全程为剖宫产患者提供了有效的镇痛管理, 降低了患者术后疼痛水平, 提高了患者术后舒适度和对镇痛管理效果的满意度。
美国疼痛协会从结构、过程和结果三方面提出了疼痛评价体系, 共包括6项质量控制指标和12项测量标准[13]。医疗服务的过程质量决定医疗服务的结果质量[14], 对患者疼痛评估的次数、护士对患者提供疼痛知识教育、疼痛的治疗方式等指标评估反映疼痛评估和治疗的过程质量; 而患者的疼痛程度及对疼痛满意度等评价指标反映了疼痛管理的结果质量。护士作为患者疼痛管理的重要组成人员, 必须接受全面规范的疼痛知识培训才能有效参与到患者镇痛管理中。以往研究显示, 对产科护士进行疼痛知识培训可有效提高妇产科护理质量及满意度[15]; 疼痛管理知识培训可纠正护士疼痛相关错误认知, 提高护士的疼痛管理积极性[16-18]。本研究中, 多学科合作疼痛管理组织加强对产科护士疼痛管理知识的培训, 提高了其疼痛管理知识水平, 使其积极开展疼痛评估、治疗和教育活动, 进而提升自身的疼痛管理水平和患者疼痛管理质量。
综上所述, 多学科合作疼痛管理模式有效地降低了剖宫产手术患者术后疼痛水平, 有利于患者生理功能的恢复, 提高了患者对术后镇痛效果的满意度, 也提高了产科护士疼痛管理水平。但是本研究仍存在不足之处, 研究中未将药剂师和心理咨询师等纳入到多学科合作团队中, 缺乏多中心大样本的研究。因此, 建立更多学科合作的疼痛管理组织、开展多中心大样本的研究并制定科学的术后镇痛管理流程是后期的研究方向。
